Glosario
O | P | Q | R | S | T | U | V | W | X | Y | Z
-
C
- Cévix (Cáncer)
Cáncer que se forma en los tejidos del cuello uterino (el órgano que conecta el útero con la vagina). Por lo general, es un cáncer que crece lentamente, que puede no tener síntomas pero que puede encontrarse con un frotis de Papanicolaou común (un procedimiento en el que se raspan células del cuello uterino y se observan bajo un microscopio). La causa del cáncer de cuello uterino es casi siempre por infección con el virus del papiloma humano (VPH).
Antes del desarrollo definitivo de un cáncer de cérvix, aparecen cambios premalignos en las células, incluso años antes. Estos cambios premalignos pueden denominarse de varias formas: displasia o neoplasia intraepitelial cervical (CIN).
Dependiendo del lugar de origen en el cérvix existen, fundamentalmente, dos tipos de cáncer: el carcinoma epidermoide, derivado de ectocérvix y del fondo de la vagina y el adenocarcinoma. Este último procede de las células del interior del cuello del útero (canal cervical).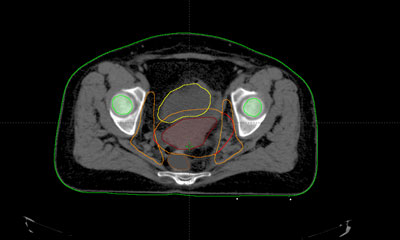
Para poder determinar el tratamiento más adecuado para el cáncer de cuello de útero, es importante "clasificar" el tumor, es decir, determinar en qué fase se encuentra.
Estadio 0: denominado carcinoma in situ o carcinoma preinvasivo. El tumor es muy superficial y se limita a las células de la mucosa.
Estadio I: el tumor está limitado al cuello del útero.
Estadio II: el tumor se ha diseminado fuera del cérvix. Invade la vagina sin llegar al tercio inferior y/o a los ligamentos laterales (parametrios) sin llegar a la pared de la pelvis.
Estadio III: el tumor invade la parte más baja de la vagina, afecta a ganglios linfáticos próximos o alcanza los tejidos laterales del cérvix hasta alcanzar la pared de la pelvis.
Estadio IV: el cáncer se ha extendido a órganos próximos o presenta metástasis.Elección del tratamiento
Una vez que se ha confirmado el diagnóstico de cáncer de cérvix o cuello de útero y se han realizado las pruebas necesarias para conocer en qué fase está la enfermedad, se debe determinar cuál es el tratamiento más adecuado para curarla. El ginecólogo le recomendará y explicará las posibilidades de tratamiento más adecuadas en su caso, para que una vez que haya recibido la suficiente información pueda, junto con su médico tomar una decisión.
El tratamiento del cáncer de cérvix, como ocurre en la mayoría de los tumores, es un tratamiento multidisciplinar. Distintas especialidades trabajan juntas para combinar terapias y ofrecer a la paciente las mayores posibilidades de curación.
En el tratamiento del cáncer de cérvix se sigue un protocolo, es decir, un conjunto de normas y pautas (plan de tratamiento) que se establecen, basándose en la experiencia científica para el tratamiento de dicho tumor.
Estos protocolos que se emplean de forma generalizada en todos los hospitales, recogen las indicaciones o limitaciones de tratamiento en función de una serie de factores:
- Edad de la paciente
- Fase en la que se encuentra la enfermedad (TNM)
- Deseos de la paciente
Probablemente, el médico también tendrá en cuenta, si además del cáncer de cérvix, existen otras enfermedades importantes que puedan dificultar la realización de algún tratamiento específico.
El tratamiento propuesto por el especialista no va a ser el mismo en todas las pacientes.
Los tratamientos más frecuentemente empleados en el cáncer de cérvix son la cirugía, la radioterapia y la quimioterapia.Estadio 0 (carcinoma in situ)
El tratamiento del estadio 0 puede incluir los siguientes procedimientos:
- Procedimiento de escisión electroquirúrgica con asa (LEEP).
- Cirugía láser.
- Conización.
- Criocirugía.
- Histerectomía total, en el caso de mujeres que no pueden o que no desean tener hijos.
- Radioterapia interna, en el caso de mujeres que no se pueden someter a una cirugía.
Cáncer de cuello uterino en estadio IA
El tratamiento del cáncer de cuello uterino en estadio IA puede incluir los siguientes procedimientos:- Histerectomía total, con salpingooforectomía bilateral o sin esta.
- Conización.
- Histerectomía radical modificada y extirpación de ganglios linfáticos.
- Radioterapia interna.
Cáncer de cuello uterino en estadio IB
El tratamiento del cáncer de cuello uterino en estadio IB puede incluir los siguientes procedimientos:- Combinación de radioterapia interna y radioterapia externa.
- Histerectomía radical y extirpación de ganglios linfáticos.
- Histerectomía radical y extirpación de los ganglios linfáticos, seguidas de radioterapia más quimioterapia.
- Radioterapia más quimioterapia.
Cáncer de cuello uterino en estadio IIA
El tratamiento del cáncer de cuello uterino en estadio IIA puede incluir los siguientes procedimientos:- Combinación de radioterapia interna y radioterapia externa, más quimioterapia.
- Histerectomía radical y extirpación de ganglios linfáticos.
- Histerectomía radical y extirpación de los ganglios linfáticos, seguidas de radioterapia más quimioterapia.
Cáncer de cuello uterino en estadio IIB
El tratamiento del cáncer de cuello uterino en estadio IIB puede incluir radioterapia interna y radioterapia externa, combinada con quimioterapia.
Cáncer de cuello uterino en estadio III
El tratamiento del cáncer de cuello uterino en estadio III puede incluir radioterapia interna y radioterapia externa, combinada con quimioterapia.
Cáncer de cuello uterino en estadio IVAEl tratamiento del cáncer de cuello uterino en estadio IVA puede incluir radioterapia interna y radioterapia externa, combinada con quimioterapia.
Cáncer de cuello uterino en estadio IVB
El tratamiento del cáncer de cuello uterino en estadio IVB puede incluir los siguientes procedimientos:- Radioterapia, como tratamiento paliativo para aliviar los síntomas ocasionados por el cáncer y mejorar la calidad de vida.
- Quimioterapia.
Opciones de tratamiento para el cáncer de cuello uterino recidivante
El tratamiento del cáncer de cuello uterino recidivante puede incluir los siguientes procedimientos:- Exenteración pélvica, seguida de radioterapia combinada con quimioterapia.
- Quimioterapia, como tratamiento paliativo para aliviar los síntomas ocasionados por el cáncer y mejorar la calidad de vida.
Quimioterapia
La quimioterapia es un tratamiento del cáncer que utiliza medicamentos para interrumpir el crecimiento de células cancerosas, mediante su destrucción o evitando su multiplicación. Cuando la quimioterapia se administra oralmente o se inyecta en una vena o músculo, los medicamentos ingresan al torrente sanguíneo y afectan las células cancerosas en todo el cuerpo (quimioterapia sistémica). Cuando la quimioterapia se coloca directamente en la columna vertebral, un órgano o una cavidad corporal como el abdomen, los medicamentos afectan principalmente las células cancerosas en esas áreas (quimioterapia regional). La forma en que se administra la quimioterapia depende del tipo y el estadio del cáncer que está siendo tratado.
Cirugía
Los tumores de cérvix que se diagnostican en fases tempranas, se tratan con la cirugía que suele ser un tratamiento local curativo. Suele ser el primero en llevarse a cabo. Con frecuencia, se añade la radioterapia para completar el tratamiento.
La cirugía oncológica para el cáncer de cérvix es una intervención quirúrgica mayor, por lo que es necesario un ingreso hospitalario durante un tiempo que puede variar de una enferma a otra. Lo más habitual es que oscile de una a dos semanas. Asimismo, es necesario anestesia, que siempre será de tipo general.Radioterapia
En los tumores de cérvix la radioterapia es un tratamiento curativo con los mismos resultados que la cirugía. Su aplicación puede ser externa o interna, aunque generalmente se combinan ambas modalidades.
En la radioterapia externa se emplean equipos generadores de radiación (aceleradores lineales) que en ningún momento contactan con la paciente.
La radioterapia interna consiste en la colocación de materiales radiactivos próximos a la zona tumoral. Se colocan en la cavidad uterina y/o en la vagina, por lo que se denomina radioterapia endocavitaria o intracavitaria. Utiliza una sustancia radiactiva sellada en agujas, semillas, cables o catéteres que se colocan directamente en el cáncer o cerca del mismo. La forma en que se administra la radioterapia depende del tipo y el estadio del cáncer que está siendo tratado.
La radioterapia se puede emplear como tratamiento único o tras la cirugía si existen posibilidades de que reaparezca el tumor en la zona donde estaba situado el mismo. Su objetivo en este caso, es destruir las células tumorales que hayan podido quedar tras la cirugía.
El tratamiento con radioterapia siempre es individualizado, es decir, cada enferma tendrá su tratamiento específico y distinto al de otra paciente.
Según la finalidad con que se emplee, la radioterapia puede ser curativa o paliativa para aliviar síntomas provocados por el cáncer de cérvix tales como dolor, sangrado vaginal, etcPlanificación del tratamiento con RT:
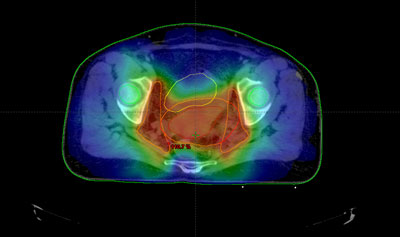
Antes de empezar con el tratamiento propiamente dicho, es preciso realizar una planificación o simulación del mismo. Su finalidad es determinar una serie de parámetros que variarán dependiendo del tipo, de la localización y de la extensión del tumor, así como de las características anatómicas de cada enfermo.
Durante todo el tratamiento, el paciente ha de permanecer inmóvil y mantener la misma postura. Es frecuente, que próximo a la zona del tumor se encuentren determinadas estructuras importantes como la vejiga, el recto o las cabezas femorales. Para administrar la radiación con una precisión elevada y evitar que los tejidos sanos que rodean al tumor reciban más dosis de la tolerada, se utilizan sistemas de inmovilización muy precisos para que permitan la administración de la radiación con gran exactitud.
Habitualmente, para realizar el cálculo de la dosis que va a recibir tanto el tumor como los tejidos sanos de alrededor del mismo, es necesario realizar una tomografía de localización, cuyas imágenes se introducen en la computadora, donde se determina el volumen de tratamiento.
Antes de la realización de la tomografía se determina el sistema de inmovilización más adecuado para cada paciente según la técnica que se vaya a aplicar.
Una vez realizada la planificación, estos sistemas de fijación permiten su reproducción diaria en la sala de tratamiento.
¿Dónde se realiza el tratamiento con radioterapia?
Las habitaciones donde se realizan los tratamientos de radioterapia externa se llaman salas de radioterapia o búnkeres. Estas habitaciones poseen paredes de hormigón con un gran espesor que proporcionan un aislamiento perfecto impidiendo que la radiación salga fuera de ellas.
Mientras dura la sesión de tratamiento el paciente estará solo en el interior de la sala, pero vigilado por el personal especializado a través de un circuito de televisión y un interfono.
¿Por qué es necesario acudir todos los días?
Si se administrara toda la dosis de radiación en una única sesión se producirían daños muy serios en los tejidos. Para minimizar estos efectos secundarios, la dosis total de radiación se fracciona, repartiéndose en un número determinado de sesiones y días.
El fraccionamiento estándar consiste en administrar una sesión al día durante cinco días a la semana descansando dos, generalmente sábados y domingos. Para su administración no es necesario estar ingresado, puede acudir al hospital para el tratamiento y una vez finalizado volver a su casa.
¿Cuánto dura el tratamiento?
El tratamiento de radioterapia suele durar entre dos y siete semanas, dependiendo de la dosis que se administre y del número total de sesiones.
Diariamente, cada sesión dura sólo unos minutos (quince aproximadamente). El tiempo real de irradiación dura unos segundos.
Una vez finalizado el tratamiento diario, puede estar en contacto con otras personas, ya que no emite ningún tipo de radiactividad. Sus relaciones sociales, laborales y familiares no tienen por qué verse afectadas mientras dure el tratamiento.Efectos secundarios:
La radioterapia, al mismo tiempo que elimina células enfermas, puede afectar a los tejidos sanos cercanos al área de tratamiento y como consecuencia aparecen efectos secundarios en la zona que ha recibido el tratamiento.
Estos efectos son difíciles de prever con exactitud, ya que dependen de múltiples factores como la zona del organismo donde se realiza el tratamiento, la dosis, el fraccionamiento y la susceptibilidad individual de cada persona. En algunos casos se producen efectos mínimos, mientras que en otros son más serios y es necesario administrar tratamiento médico para su control..
Radioterapia internaEs una técnica de tratamiento que consiste en introducir en el interior del organismo isótopos radiactivos. Se pueden implantar de forma temporal o permanente en la zona a tratar.
Con la radioterapia interna se logra administrar altas dosis de radiación a cortas distancias, de tal forma, que llega muy poca dosis a los tejidos sanos circundantes al implante.
¿Cómo se colocan los implantes?Dependiendo del tipo de implante que se vaya a realizar es necesario permanecer ingresado en el hospital durante 1 o dos días, en otros casos el paciente podrá irse a su casa el mismo día tras recibir el tratamiento. Bajo sedación o anestesia general, se efectuará la colocación de los isótopos radiactivos.
¿Es necesario permanecer aislado?En ocasiones, mientras tenga colocados los implantes es necesario que permanezca en una habitación, preparada especialmente para tal fin.
El paciente estará controlado, en todo momento, a través de un monitor de televisión por el personal sanitario responsable de su cuidado.
¿Cuánto dura el tratamiento?La duración del tratamiento dependerá en gran medida del tipo de isótopo que se haya empleado en el implante y de la cantidad de dosis que se quiera administrar en la zona del tumor, pero generalmente oscila entre minutos y días.
Vacunación contra el cáncer de cérvix
Existen dos vacunas contra la infección de los tipos VPH asociados al cáncer de cérvix. Una de ellas está dirigida contra dos antígenos de VPH más relacionados con el cáncer de cérvix que son el 16 y 18. Se la llama, por ello, bivalente. La otra, llamada tetravalente, va dirigida contra cuatro antígenos del VPH, los tipos 16 y 18, y otros dos más 6 y 11, estos últimos relacionados con las verrugas y condilomas genitales.
Se debe vacunar a las niñas preadolescentes, entre 11 y 14 años. Hay estudios que sugieren que la vacuna también es eficaz en mujeres más mayores, hasta 26 años, así como en niñas desde los 9 años de edad.
La vacunación contra el VPH es más efectiva antes del contacto con el virus, es decir en la etapa prepuberal antes del inicio de las relaciones sexuales.
En líneas generales, la vacuna no tiene ningún efecto secundario. Puede provocar dolor en la zona de la punción, como efecto secundario más frecuente. También se han descrito leves trastornos digestivos y más raramente cansancio. Importante, la vacunación será complementaria pero no debe sustituir las revisiones ginecológicas. Hay que tener en cuenta que la infección no protege contra el 100% de los VPH, ni con otras enfermedades de trasmisión sexual. Se aconseja que se mantengan las revisiones ginecológicas anuales. Probablemente en el fututo, las citologías serán menos frecuentes (cada 3 a 5 años), y se realizará otro tipo de estudio, como por ejemplo estudios virológicos para conocer los tipos de virus que puedan causar las lesiones en el cuello del útero. Cuando todo marche bien, las revisiones también se podrán espaciar más.
- Carcinoma de Nasofaringe (Cáncer)
Cáncer que se forma en los tejidos de la nasofaringe (la parte superior de la garganta detrás de la nariz). La mayoría de los cánceres de la nasofaringe son carcinomas de células escamosas (cáncer que empieza en las células planas de la nasofaringe).
El carcinoma escamoso o epidermoide supone más del 85% de todos los tipos de tumor que pueden surgir en esta localización.
La Organización Mundial de la Salud los divide en tres tipos:
- Tipo I: Carcinoma epidermoide queratinizado.
- Tipo II: Carcinoma epidermoide no queratinizado.
- Tipo III: Carcinoma indiferenciado. En este tipo se incluyen varias variantes como el linfoepitelioma, el anaplásico, el de células claras, etc.
Elección del tratamiento
Una vez que se ha confirmado el diagnóstico de cáncer de nasofaringe y se han realizado las pruebas necesarias para conocer en qué fase está la enfermedad, se debe determinar cuál es el tratamiento más adecuado para curarla.
El especialista recomendará y explicará las posibilidades de tratamiento más adecuadas en cada caso, para que una vez que el paciente haya recibido la suficiente información pueda, junto con el médico, tomar una decisión.
El tratamiento del cáncer de cavum, como ocurre en la mayoría de los tumores, es multidisciplinar. Distintas especialidades trabajan juntas para combinar terapias y ofrecer al paciente las mayores posibilidades de curación.
En el tratamiento del cáncer de cavum se sigue un protocolo, es decir un conjunto de normas y pautas (plan de tratamiento), establecidas en base a la experiencia científica que se tiene en el tratamiento de este tumor.
Estos protocolos, que se emplean de forma generalizada en todos los hospitales, recogen las indicaciones o limitaciones del tratamiento en función de los siguientes factores:
- Edad del paciente
- Estado general
- Fase o estadio en la que se encuentra la enfermedad (TNM)
- Tipo o histología del tumor
Probablemente, el médico también tendrá en cuenta si además del cáncer de nasofaringe, existen otras enfermedades importantes que puedan dificultar la realización de algún tratamiento específico. Por tanto, el tratamiento propuesto por el especialista no va a ser el mismo en todos los pacientes.Cáncer de la nasofaringe en estadio I
El tratamiento del cáncer de la nasofaringe en estadio I consiste, por lo general, en radioterapia dirigida al tumor y a los ganglios linfáticos del cuello.
Cáncer de la nasofaringe en estadio II
El tratamiento para el cáncer de la nasofaringe en estadio II puede incluir los siguientes procedimientos:- Quimioterapia combinada con radioterapia.
- Radioterapia dirigida al tumor y los ganglios linfáticos del cuello.
Cáncer de la nasofaringe en estadio III
El tratamiento para el cáncer de la nasofaringe en estadio III puede incluir los siguientes procedimientos:- Quimioterapia combinada con radioterapia.
- Radioterapia dirigida al tumor y a los ganglios linfáticos del cuello.
- Radioterapia seguida de cirugía para extirpar los ganglios linfáticos del cuello en donde queda cáncer o en donde reaparece después de la radioterapia.
Cáncer de la nasofaringe en estadio IV
El tratamiento para el cáncer de la nasofaringe en estadio IV puede incluir los siguientes procedimientos:- Quimioterapia combinada con radioterapia.
- Radioterapia dirigida al tumor y a los ganglios linfáticos del cuello.
- Radioterapia seguida de cirugía para extirpar los ganglios linfáticos del cuello en donde queda cáncer o en donde vuelve después de la radioterapia.
- Quimioterapia para el cáncer que hizo metástasis (se diseminó) hasta otras partes del cuerpo.
Opciones de tratamiento para el cáncer de la nasofaringe recidivanteEl tratamiento para el cáncer de la nasofaringe recidivante puede incluir los siguientes procedimientos:
- Radioterapia externa más radioterapia interna.
- Cirugía.
- Quimioterapia
QuimioterapiaLa quimioterapia es un tratamiento para el cáncer para el que se utilizan medicamentos para interrumpir el crecimiento de células cancerosas, ya sea mediante su destrucción o impidiendo su multiplicación. Cuando la quimioterapia se toma por boca o se inyecta en una vena o músculo, los medicamentos ingresan en el torrente sanguíneo y pueden llegar a las células cancerosas de todo el cuerpo (quimioterapia sistémica). Cuando la quimioterapia se coloca directamente en la columna vertebral, un órgano o una cavidad corporal como el abdomen, los medicamentos afectan principalmente a células cancerosas de esas áreas (quimioterapia regional). La forma en que se administra la quimioterapia depende del tipo y el estadio del cáncer que se está tratando.
Cirugía
La cirugía es un procedimiento que se usa para verificar la presencia de cáncer, extirpar el cáncer del cuerpo o reparar una parte del cuerpo. También se llama operación. En ocasiones, se utiliza cirugía para el cáncer de la nasofaringe que no responde a la radioterapia. Si el cáncer se diseminó hasta los ganglios linfáticos, el cirujano puede extirpar los ganglios linfáticos y otros tejidos del cuello.
Radioterapia
El tratamiento con radioterapia siempre es individualizado, es decir, cada enfermo tendrá su tratamiento específico y distinto al de otro paciente, dependiendo de la localización y extensión de la enfermedad.
Dependiendo de la fase en la que se encuentre la enfermedad, la radioterapia puede ser curativa (sobre todo en etapas iniciales) o paliativa con el objetivo de reducir o eliminar los síntomas secundarios a la extensión de la enfermedad en otros órganos.
En este tipo de tumor es necesario que el tratamiento con radiaciones comprenda todo el cuello.
La radioterapia es un tratamiento para el cáncer que utiliza rayos X de alta energía u otros tipos de radiación para destruir células cancerosas o impedir que crezcan. Hay dos tipos de radioterapia. La radioterapia externa utiliza una máquina fuera del cuerpo que envía la radiación hacia el cáncer. La radioterapia interna utiliza una sustancia radiactiva sellada en agujas, semillas, cables o catéteres, que se coloca directamente en el cáncer o cerca del mismo. La forma de administración de la radioterapia depende del tipo y del estadio del cáncer que se está tratando.
La radioterapia externa dirigida a la tiroides o a la hipófisis puede alterar el funcionamiento de la glándula tiroidea. El médico puede examinar la tiroides antes y después del tratamiento para asegurarse de que funciona correctamente. También es importante que un oncólogo revise los dientes, las encías y la boca del paciente, y corrija cualquier problema que haya antes de comenzar con la radioterapia.Planificación del tratamiento con RT:
Una vez que se ha confirmado el diagnóstico de cáncer de nasofaringe y se han realizado las pruebas necesarias para conocer en qué fase está la enfermedad, se debe determinar cuál es el tratamiento más adecuado para curarla.
Antes de empezar con el tratamiento propiamente dicho, es preciso realizar una planificación o simulación del mismo. Su finalidad es determinar una serie de parámetros que variarán dependiendo del tipo, de la localización y de la extensión del tumor, así como de las características anatómicas de cada enfermo.
El especialista recomendará y explicará las posibilidades de tratamiento más adecuadas en cada caso, para que una vez que el paciente haya recibido la suficiente información pueda, junto con el médico, tomar una decisión.
El tratamiento del cáncer de cavum, como ocurre en la mayoría de los tumores, es multidisciplinar. Distintas especialidades trabajan juntas para combinar terapias y ofrecer al paciente las mayores posibilidades de curación.
En el tratamiento del cáncer de cavum se sigue un protocolo, es decir un conjunto de normas y pautas (plan de tratamiento), establecidas en base a la experiencia científica que se tiene en el tratamiento de este tumor.
Durante todo el tratamiento, el paciente ha de permanecer inmóvil y mantener la misma postura. Es frecuente, que próximo a la zona del tumor se encuentren determinadas estructuras importantes como los nervios ópticos, la hipófisis o el tronco cerebral, entre otros. Para administrar la radiación con una precisión elevada y evitar que los tejidos sanos que rodean al tumor reciban más dosis de la tolerada, se utilizan sistemas de inmovilización muy precisos para que permitan la administración de la radiación con gran exactitud.
Habitualmente, para realizar el cálculo de la dosis que va a recibir tanto el tumor como los tejidos sanos de alrededor del mismo, es necesario realizar una tomografía de localización, cuyas imágenes se introducen en la computadora, donde se determina el volumen de tratamiento.
Antes de la realización de la tomografía se determina el sistema de inmovilización más adecuado para cada paciente según la técnica que se vaya a aplicar. Los más empleados son una máscara de material termoplástico que se adapta al contorno del paciente.
Una vez realizada la planificación, estos sistemas de fijación permiten su reproducción diaria en la sala de tratamiento.
¿Dónde se realiza el tratamiento con radioterapia?
Las habitaciones donde se realizan los tratamientos de radioterapia externa se llaman salas de radioterapia o búnkeres. Estas habitaciones poseen paredes de hormigón con un gran espesor que proporcionan un aislamiento perfecto impidiendo que la radiación salga fuera de ellas.
Mientras dura la sesión de tratamiento el paciente estará solo en el interior de la sala, pero vigilado por el personal especializado a través de un circuito de televisión y un interfono.
¿Por qué es necesario acudir todos los días?
Si se administrara toda la dosis de radiación en una única sesión se producirían daños muy serios en los tejidos. Para minimizar estos efectos secundarios, la dosis total de radiación se fracciona, repartiéndose en un número determinado de sesiones y días.
El fraccionamiento estándar consiste en administrar una sesión al día durante cinco días a la semana descansando dos, generalmente sábados y domingos. Para su administración no es necesario estar ingresado, puede acudir al hospital para el tratamiento y una vez finalizado volver a su casa.
¿Cuánto dura el tratamiento?
El tratamiento de radioterapia suele durar entre dos y siete semanas, dependiendo de la dosis que se administre y del número total de sesiones.
Diariamente, cada sesión dura sólo unos minutos (quince aproximadamente). El tiempo real de irradiación dura unos segundos.
Una vez finalizado el tratamiento diario, puede estar en contacto con otras personas, ya que no emite ningún tipo de radiactividad. Sus relaciones sociales, laborales y familiares no tienen por qué verse afectadas mientras dure el tratamiento.
Efectos secundarios:
La radioterapia, al mismo tiempo que elimina células enfermas, puede afectar a los tejidos sanos cercanos al área de tratamiento y como consecuencia aparecen efectos secundarios en la zona que ha recibido el tratamiento.
Estos efectos son difíciles de prever con exactitud, ya que dependen de múltiples factores como la zona del organismo donde se realiza el tratamiento, la dosis, el fraccionamiento y la susceptibilidad individual de cada persona. En algunos casos se producen efectos mínimos, mientras que en otros son más serios y es necesario administrar tratamiento médico para su control.- Carciomas Cutáneos (Cáncer)
- Cáncer que se forma en los tejidos de la piel. La mayoría de los cánceres de la piel se forman en las partes del cuerpo expuestas al sol de las personas de edad avanzada o en personas con un sistema inmunitario debilitado.
Los carcinomas cutáneos son los tumores malignos de la piel diferentes a los melanomas.
Con este nombre se engloban dos tipos de tumores:- Carcinomas Epidermoides o escamosos de la piel
- Carcinoma de células basales de la piel
El carcinoma epidermoide de la piel es una proliferación maligna de un tipo de células de la piel, los queratinocitos. Es un tumor con poca capacidad para dar metástasis aunque sí de ser invasivo localmente.Es un tumor muy frecuente, aunque su incidencia es menor que el carcinoma de células basales. Supone el 20-25% de los tumores malignos cutáneos. En los últimos 20 años esta incidencia ha aumentado en casi todos los países, debido a la mayor exposición a la luz solar y a los cambios en el estilo de vestirse.
El carcinoma de células basales procede de la capa más inferior de la epidermis, las células basales. Es particularmente frecuente en la raza blanca, caucasiana. La incidencia está aumentando en un 10% anual.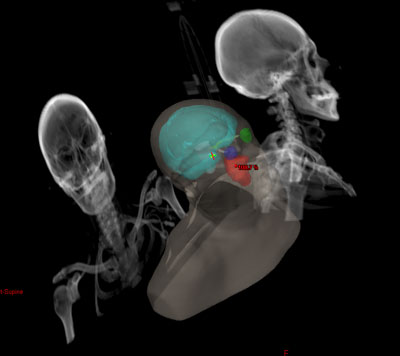
El factor causal más importante es la luz del sol (ultravioleta), y esto es una constante en todo el planeta. Así la incidencia media en tasa (número de casos por 100.000 habitantes) en Australia es de 1035 casos en hombres y 472 en mujeres, mientras que en Finlandia es solo de 6 y 4, respectivamente. Indudablemente estas cifras varían en función de la raza y del color de la piel. Las razas caucásicas, de piel blanca, son las que más predisposición tienen a este tipo de tumor.
La incidencia aumenta mucho con la edad, resultando muy raro antes de los 45 años.
La luz ultravioleta es absorbida por el DNA de las células de la piel causando daños en el mismo. Si este daño no es reparado por los genes que realizan este trabajo, los trastornos genéticos en la célula se acumulan produciendo su transformación maligna.La presencia de mutaciones en estos genes encargados de la reparación del DNA favorece el desarrollo de estos tumores.
En el carcinoma epidermoide de piel es muy importante el acúmulo de horas de exposición al sol a lo largo de la vida, más que la intensidad de la exposición a la luz solar, que en cambio es un factor más importante para el desarrollo del melanoma y del carcinoma de células basales.
La exposición a radiaciones ionizantes también es un factor de riesgo para los tumores cutáneos no-melanoma, sobre todo el carcinoma de células basales.
Las enfermedades que causan inmunosupresión, como el SIDA, uso crónico de esteroides y tratamiento inmunosupresor por transplantes de órganos, también aumentan la incidencia de los carcinomas cutáneos no-melanoma.
La enfermedades inflamatorias crónicas de la piel, o lesiones inflamatorias de larga duración, como escaras, quemaduras, úlceras etc.. también son situaciones de mayor riesgo para desarrollar un carcinoma cutáneo epidermoide. Enfermedades de la piel que se consideran precancerosas para estos tumores son: xeroderma pigmentosum, epidermodisplasia verruciforme y albinismo.La infección por el papiloma virus en estos pacientes de mayor riesgo, puede aumentar todavía más la probabilidad de tener un carcinoma epidermoide de la piel.
Para el carcinoma de células basales existe una enfermedasd genética predisponerte, llamada síndrome del nevus de células basales, que afortunadamente es rara.Eleccion de TratamientoEl carcinoma escamoso o epidermoide de la piel, así como el de células basales es un tumor localizado a la epidermis en la gran mayoría de los casos. El tratamiento local es, pues, el pilar del tratamiento.
Carcinoma de células basales
El tratamiento del carcinoma de células basales puede incluir los siguientes procedimientos:- Cirugía micrográfica de Mohs.
- Escisión simple.
- Electrodesecación y legrado.
- Criocirugía.
- Radioterapia.
- Cirugía láser.
- Quimioterapia tópica con fluorouracilo.
- Terapia fotodinámica.
Los exámenes de seguimiento de la piel son importantes para las personas con carcinoma de células basales porque tienen más probabilidades de contraer un tumor nuevo o recidivante dentro de los cinco años del primero. Después del tratamiento, el paciente debe someterse a exámenes de la piel cada seis meses durante cinco años y una vez al año a continuación.
Carcinoma de células escamosas
El tratamiento del carcinoma de células escamosas puede incluir los siguientes procedimientos:- Cirugía micrográfica de Mohs.
- Escisión simple.
- Electrodesecación y legrado.
- Criocirugía.
- Radioterapia.
- Quimioterapia tópica con fluorouracilo.
- Cirugía láser.
Los exámenes de seguimiento de la piel son importantes para las personas con carcinoma de células escamosas porque estos carcinomas se pueden diseminar. Los pacientes se deben someter a exámenes de la piel cada tres meses durante varios años después del tratamiento y cada seis meses en adelante.
CrioterapiaDestruye a las células tumorales por congelación. Es una técnica útil en lesiones pequeñas, bien definidas y de bajo riesgo de recidiva. Se utiliza la aplicación de nitrógeno líquido sobre la lesión tumoral y un perímetro de tejido sano superior a 3 mm.
Esta técnica solamente la pueden realizar médicos experimentados y con gran conocimiento de esta enfermedad. Es imposible el estudio histológico de la lesión una vez tratada.
Electrocirugía
También se le llama curetaje o electrodisección.
También es una técnica a aplicar solamente en lesiones pequeñas, bien delimitadas y de bajo riesgo de recaída. Tampoco permite el estudio histológico de la lesión.Tratamiento tópico
Un agente quimioterapéutico, el 5-Fluoruracilo, puede utilizarse de forma tópica y es muy útil para las queratosis actínicas, los carcinomas in situ e incluso en los carcinomas superficiales.
Es de especial valor cuando no son aplicables otras técnicas. Tiene como limitación el que el producto no se extienda a una concentración adecuada sobre la zona a tratar, contribuyendo entonces a que aparezcan recidivas. Se aplica en forma de crema, dos veces al día y durante 4 a 8 semanas. Produce una reacción inflamatoria que puede ser dolorosa. No se debe de aplicar nunca, por ello, cerca de los ojos, labios o fosas nasales.
Otro tratamiento tópico es la Terapia Fotodinámica que se basa en unas sustancias llamadas porfirinas, que tienen capacidad fotosensibilizadora, produciendo daño celular ante la exposición a la luz y en presencia de oxígeno. La aplicación tópica o inyectable de estas sustancias puede permitir la destrucción selectiva de los carcinomas cutáneos superficiales.Cirugía
La extirpación quirúrgica es el tratamiento más ampliamente utilizado. Es una técnica bien tolerada, extremadamente eficaz y que permite estudiar por completo la extensión de la lesión tumoral y asegurar la eliminación de la misma mediante el estudio de los márgenes quirúrgicos.
La extirpación puede realizarse habitualmente con anestesia local y sin necesidad de ingreso hospitalario.
En los tumores superficiales la curación se consigue en el 92% de los casos. Cuando el tumor tiene una invasión en profundidad o afectación ganglionar regional la extirpación quirúrgica consigue la curación en el 72% de los casosRadioterapia
Es una buena elección para tratar tumores pequeños, bien delimitados y especialmente en personas mayores o en las que no se considera indicado un tratamiento quirúrgico.
Es una técnica de tratamiento contraindicada en los tumores de células basales y en el carcinoma verrucoso.
La radioterapia también se utiliza cuando el tumor primario no se puede resecar por completo o cuando los ganglios regionales están afectadosPlanificación del tratamiento con RT:
Antes de empezar con el tratamiento propiamente dicho, es preciso realizar una planificación o simulación del mismo. Su finalidad es determinar una serie de parámetros que variarán dependiendo del tipo, de la localización y de la extensión del tumor, así como de las características anatómicas de cada enfermo.
Durante todo el tratamiento, el paciente ha de permanecer inmóvil y mantener la misma postura. Es frecuente, que próximo a la zona del tumor se encuentren determinadas estructuras importantes como glándulas salivales o cualquier órgano de riesgo cercano al área de irradiar. Para administrar la radiación con una precisión elevada y evitar que los tejidos sanos que rodean al tumor reciban más dosis de la tolerada, se utilizan sistemas de inmovilización muy precisos para que permitan la administración de la radiación con gran exactitud.
Habitualmente, para realizar el cálculo de la dosis que va a recibir tanto el tumor como los tejidos sanos de alrededor del mismo, es necesario realizar una tomografía de localización, cuyas imágenes se introducen en la computadora, donde se determina el volumen de tratamiento.
Antes de la realización de la tomografía se determina el sistema de inmovilización más adecuado para cada paciente según la técnica que se vaya a aplicar. Los más empleados son una máscara de material termoplástico que se adapta al contorno del paciente.
Una vez realizada la planificación, estos sistemas de fijación permiten su reproducción diaria en la sala de tratamiento.
¿Dónde se realiza el tratamiento con radioterapia?
Las habitaciones donde se realizan los tratamientos de radioterapia externa se llaman salas de radioterapia o búnkeres. Estas habitaciones poseen paredes de hormigón con un gran espesor que proporcionan un aislamiento perfecto impidiendo que la radiación salga fuera de ellas.
Mientras dura la sesión de tratamiento el paciente estará solo en el interior de la sala, pero vigilado por el personal especializado a través de un circuito de televisión y un interfono.
¿Por qué es necesario acudir todos los días?
Si se administrara toda la dosis de radiación en una única sesión se producirían daños muy serios en los tejidos. Para minimizar estos efectos secundarios, la dosis total de radiación se fracciona, repartiéndose en un número determinado de sesiones y días.
El fraccionamiento estándar consiste en administrar una sesión al día durante cinco días a la semana descansando dos, generalmente sábados y domingos. Para su administración no es necesario estar ingresado, puede acudir al hospital para el tratamiento y una vez finalizado volver a su casa.¿Cuánto dura el tratamiento?
El tratamiento de radioterapia suele durar entre dos y siete semanas, dependiendo de la dosis que se administre y del número total de sesiones.
Diariamente, cada sesión dura sólo unos minutos (quince aproximadamente). El tiempo real de irradiación dura unos segundos.
Una vez finalizado el tratamiento diario, puede estar en contacto con otras personas, ya que no emite ningún tipo de radiactividad. Sus relaciones sociales, laborales y familiares no tienen por qué verse afectadas mientras dure el tratamiento.Efectos secundarios:
La radioterapia, al mismo tiempo que elimina células enfermas, puede afectar a los tejidos sanos cercanos al área de tratamiento y como consecuencia aparecen efectos secundarios en la zona que ha recibido el tratamiento.
Estos efectos son difíciles de prever con exactitud, ya que dependen de múltiples factores como la zona del organismo donde se realiza el tratamiento, la dosis, el fraccionamiento y la susceptibilidad individual de cada persona. En algunos casos se producen efectos mínimos, mientras que en otros son más serios y es necesario administrar tratamiento médico para su control. - Cerebro (Cáncer)
Cuando las células que constituyen dicho tumor no poseen la capacidad de invadir y destruir otros órganos, hablamos de tumores benignos. Pero cuando estas células además de crecer sin control sufren nuevas alteraciones y adquieren la facultad de invadir tejidos y órganos de alrededor (infiltración), y de trasladarse y proliferar en otras partes del organismo (metástasis), se denomina tumor maligno, que es a lo que llamamos cáncer.
La malignidad de un tumor viene determinada por la agresividad de sus células, que le confiere una mayor o menor capacidad de invasión.
Cuando estas alteraciones aparecen en cualquiera de las estructuras que forman el sistema nerviosos central hablamos de tumores del sistema nerviosos central, que dependiendo de su localización serán tumores cerebrales, cerebelosos, del tronco cerebral…
Asimismo estos tumores se clasifican en función de la célula de la que proceden, así los que se originan en los astrocitos se denominan astrocitomas, en los oligodendrocitos oligodendrogliomas, etc.
Una característica típica de los tumores cerebrales, a diferencia de tumores malignos de otras localizaciones, es que con poca frecuencia se diseminan fuera del SNC.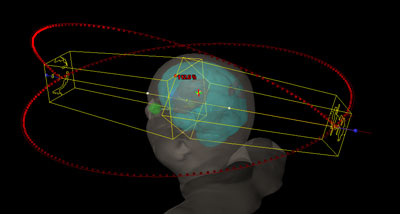
Tipos de tumores del SNC
Los tumores del SNC pueden ser primarios o secundarios
Los tumores primarios son aquellos que se originan en las distintas células cerebrales. Estos pueden ser malignos o benignos dependiendo de las características de las células que lo forman.
Los tumores secundarios son aquellos que se desarrollan en el cerebro como consecuencia de la diseminación de células de un tumor maligno que puede estar localizado en cualquier órgano del cuerpo.
La localización dónde inicialmente se origina un cáncer se denomina tumor primario. Cuando las células malignas se diseminan a otros órganos, se implantan y crecen en ellos dando lugar a tumores secundarios o metástasis. Las células que forman estas metástasis son similares a las del tumor primario.
A los tumores secundarios cerebrales también se les denomina metástasis cerebrales.
Los cánceres que con más frecuencia producen metástasis cerebrales son los de pulmón, mama, colon, riñón, vejiga y melanoma.
Tipos de tumor primario
Los tumores primarios del SNC reciben el nombre en función de la célula en la que se originan. Los más frecuentes son los siguientes:
Gliomas: Se originan a partir de las células de soporte del tejido nervioso, denominadas células gliales. Más de la mitad de los tumores del SNC son gliomas.
Clasificación de los gliomas
Se clasifican en función de la velocidad de división y del aspecto que poseen las células cuando se observan al microscopio.
Los gliomas se dividen en 4 grados:- Grado 1 y 2: también denominados gliomas de bajo grado. Están constituidos por células que se dividen lentamente y suelen ser poco agresivos.
- Grado 3 y 4: o gliomas de alto grado. En ambos casos sus células se dividen más rápidamente y son de mayor malignidad que los gliomas grado 1 y 2.
El tratamiento y el pronóstico dependen fundamentalmente del grado del tumor.
Tipos de gliomas
Astrocitomas: Los astrocitomas grado 3 también se denominan astrocitomas anaplásicos y los tumores grado 4 reciben el nombre de glioblastomas multiformes (supone el 30% del total de tumores cerebrales en el adulto). Ambos, son los tumores de células gliales más frecuentes del adulto y proceden de los astrocitos.
Oligodendrogliomas: proceden de los oligodendrocitos, que son las células encargadas de la producción del tejido que recubre los distintos nervios (la mielina, que se encarga de facilitar la conducción de los impulsos nerviosos entre las fibras nerviosas). Son de crecimiento más lento que los astrocitomas.
Glioma Mixto: Está constituido por varios tipos de células, siendo los más frecuentes los oligo-astrocitomas
Ependimomas: son tumores poco frecuentes, representan el 9% de todos los tumores cerebrales. Es más frecuente en la infancia y adolescencia. Proceden de las células que recubren los ventrículos y el canal medular. A través del líquido cefalorraquídeo pueden diseminarse por todo el sistema nervioso central.
Se dividen en ependimomas de bajo grado o benignos, que son los más frecuentes o ependimomas de alto grado o anaplásicos.
Méduloblastoma: Es el segundo tumor cerebral más frecuente en el niño, aunque un 30% aparece en adultos. Su localización habitual es en el cerebelo.
El méduloblastoma es un tumor invasivo y de rápido crecimiento y con frecuencia se disemina a otras partes del sistema nervioso central.
Meningioma o tumor neuroectodérmico primitivo: Es un tumor, generalmente benigno que se desarrolla a partir de las meninges (tejido que recubre el sistema nerviosos central). Representa el 20% de todos tumores cerebrales primarios y, se suelen localizar con más frecuencia en los hemisferios cerebrales, aunque también pueden aparecer en la médula espinal.
Los síntomas de este tumor son secundarios a la compresión de tejido cerebral sano, más que a una invasión del mismo.
Cráneofaringioma: Es un tumor benigno congénito por lo que aparece fundamentalmente en la infancia y adolescencia.Crecen en una zona del cerebro denominada la silla turca, donde se sitúa la glándula pituitaria y muy próxima a los nervios ópticos. Los síntomas suelen ser debidos a aumento de la presión intracraneal.
Cordomas: Supone el 2% del total de tumores primarios del sistema nervioso central, siendo más frecuente en adultos jóvenes (entre la 2ª y la 4ª década). Se localizan en la base del cráneo y en la porción final de la médula espinal. Este tumor es generalmente benigno, aunque suele invadir hueso por contigüidad.Linfoma primario del sistema nervioso central: Su localización más frecuente es en los hemisferios del cerebro. Son tumores del sistema linfático, que forma parte del sistema inmunológico del organismo, por lo que suelen aparecer en pacientes inmunodeprimidos (pacientes sometidos a trasplante de órganos o con SIDA).
Adenomas de la glándula pituitaria: La glándula pituitaria produce una serie de hormonas que se encargan de controlar la producción hormonal de las otras glándulas del cuerpo.
Los adenomas pituitarios son tumores benignos, de crecimiento lento y suponen el 8% de todos los tumores primarios del SNC.Estos tumores se clasifican en tumores secretores y no secretores en función de su capacidad para segregar o no segregar una determinada hormona.
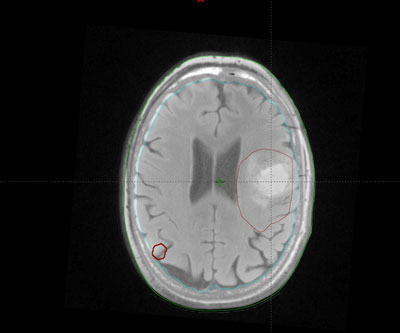
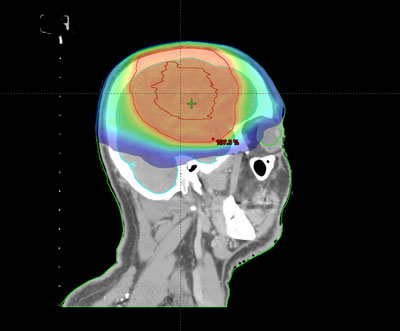
Elección del tratamiento
El especialista recomendará y explicará las posibilidades de tratamiento más adecuadas en cada caso, para que una vez que el paciente haya recibido la suficiente información pueda, junto con el médico, tomar una decisión..
El tratamiento de los tumores del SNC, como ocurre en la mayoría de los cánceres, es multidisciplinar. Distintas especialidades trabajan juntas para combinar terapias y ofrecer al paciente las mayores posibilidades de curación.
En el tratamiento de estos tumores se sigue un protocolo, es decir un conjunto de normas y pautas (plan de tratamiento), establecidas en base a la experiencia científica que se tiene en el tratamiento de este tumor.
Estos protocolos, que se emplean de forma generalizada en todos los hospitales, recogen las indicaciones o limitaciones del tratamiento en función de los siguientes factores:- Edad del paciente
- Estado general
- Tipo de tumor
- Localización del tumor
Probablemente, el médico también tendrá en cuenta si además del tumor de SNC existen otras enfermedades importantes que puedan dificultar la realización de algún tratamiento específico.
Por tanto, el tratamiento propuesto por el especialista no va a ser el mismo en todos los pacientes.
Los tratamientos más frecuentemente empleados son la cirugía, la radioterapia y en algunos casos la quimioterapia.Cirugía
La cirugía es el tratamiento de elección para los tumores del SNC accesibles, es decir que pueden ser extirpados sin causar un daño neurológico importante.
El objetivo fundamental de la cirugía es la extirpación de todo el tejido tumoral visible, sin embargo, una extirpación parcial del mismo (cirugía reductora) puede ser beneficioso para el paciente, ya que disminuyen los síntomas provocados por el aumento de la presión intracraneal, mejora la calidad de vida del paciente y reduce el volumen tumoral para tratamientos posteriores.
La cirugía también es útil para establecer el diagnóstico, mediante la obtención de una muestra del tejido tumoral (biopsia) y su posterior análisis al microscopio. La realización de una biopsia (es decir sin extirpar el tumor) sólo se realiza cuando el tumor es inoperable, ya que siempre que sea posible se debe llevar a cabo una extirpación del mismo.
La mayoría de los tumores benignos del SNC se tratan con cirugía exclusiva, mientras que los tumores malignos necesitan tratamiento adicional generalmente con radioterapia.
Si un tumor no ha podido ser extirpado en su totalidad, o existe sospecha de que hayan podido quedar células tumorales en la zona de la intervención, es necesario administrar radioterapia complementaria a la cirugía.
Cuando un tumor es inoperable, el tratamiento principal se realiza con radioterapia acompañada o no de quimioterapia.Radioterapia
En los tumores cerebrales, la radioterapia está indicada tras la cirugía con el fin de eliminar las células o el resto de tumor que haya podido quedar tras la intervención; o cuando un tumor no se puede operar, bien por su inaccesibilidad o bien porque es inoperable, como ocurre con las metástasis cerebrales.
Según la finalidad con que se emplee, la radioterapia puede ser curativa o paliativa para aliviar síntomas provocados por el tumor.
Radioterapia Esterotáxica Fraccionada
Es una modalidad de radioterapia que se administra con aceleradores lineales adaptados para este tratamiento y consiste en la administración de una alta dosis de radiación en la zona del tumor (previamente localizada mediante un TC o una resonancia Magnética) a lo largo de varias sesiones.
Para tratar esta zona se emplean múltiples campos o arcos (el brazo del acelerador lineal se mueve durante el tratamiento), con la finalidad de proporcionar altas dosis de radiación a la zona del tumor evitando la irradiación innecesaria en los tejidos sanos circundantes. Para ello es necesario sistemas de inmovilización del paciente muy precisos (guía).
Es una técnica no invasiva, no dolorosa y no requiere hospitalización del paciente.Radiocirugía
La radiocirugía consiste en la aplicación de una dosis única de radiación de alta energía al tumor.
Aunque se denomina radiocirugía no implica ninguna intervención quirúrgica, es decir, no se realiza ninguna incisión y se puede administrar en régimen ambulatorio. Con esta técnica se evitan las complicaciones, la hospitalización y el tiempo de recuperación asociado con la cirugía craneal convencional.
La radiocirugía permite irradiar un tumor cerebral con gran precisión. Este tratamiento es posible gracias al uso de un marco estereotáxico o guía esterotáxica, mínimamente invasivo que mantiene al paciente perfectamente posicionado. El marco estereotáxico es un anillo metálico que forma un círculo alrededor de la cabeza y se fija a los huesos del cráneo.
Esta técnica minimiza la radiación del tejido cerebral sano, y protege los órganos vecinos.
El procedimiento no es doloroso, y ayuda a evitar largos períodos de hospitalización o rehabilitación y manteniéndose el paciente despierto durante todo el tratamiento. Se puede recibir el tratamiento por la mañana y regresar a la rutina habitual por la tarde.- Colon (Cáncer)
Cáncer que se presenta en los tejidos del colon (la parte más larga del intestino grueso). La mayoría de los cánceres de colon son adenocarcinomas (cánceres que empiezan en las células que producen y liberan el moco y otros líquidos).
La mayoría de los cánceres colorrectales aparecen sobre un pólipo existente en la mucosa del colon o recto, que por diversas circunstancias evoluciona a tumor maligno. La gran mayoría de los tumores malignos colorrectales se desarrollan sobre lesiones ya existentes en la mucosa, como pueden ser pólipos o enfermedades inflamatorias. El cáncer que aparece en una mucosa sana es excepcional.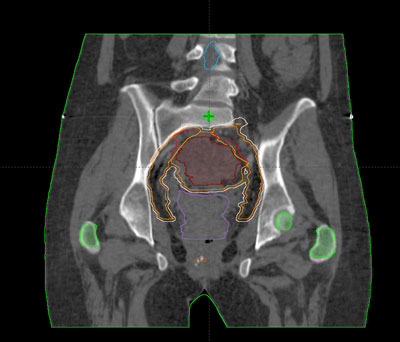
El tipo de cáncer colorrectal más frecuente es el adenocarcinoma. Aparece en el 90-95% de los casos y se produce en la mucosa que recubre el interior del colon y recto.
Existen otros tipos de tumores que pueden localizarse en colon y recto, aunque con una escasa frecuencia de aparición, como son:- Sarcomas: tumores originados en la capa muscular del tubo digestivo.
- Linfomas: cáncer de las células de la defensa del estómago e intestino.
- Tumores carcinoides: de las células productoras de hormonas del aparato digestivo.
- Melanomas
El hecho de que el tumor sea menos frecuente no quiere decir que su pronóstico sea peor, sino diferente al tipo de tumor de mayor incidencia en colon y recto.
Para poder determinar el tratamiento más adecuado para el cáncer colorrectal, es importante clasificar el tumor, es decir, determinar en qué fase se encuentra.
Existen dos sistemas de clasificación que se utilizan con igual frecuencia en el cáncer de colon y recto:- Clasificación TNM
- Clasificación de Astler y Coller
1.Clasificación TNM: Estas siglas hacen referencia a tres aspectos del cáncer: la T se refiere al tamaño del mismo, la N a la afectación de los ganglios linfáticos y la M a la afectación o no de otros órganos. En función de estos aspectos, el cáncer colorrectal se agrupa en las siguientes etapas o estadios:
Estadio 0 o carcinoma in situ: es la fase más temprana del cáncer de colon o recto. Las células tumorales se encuentran situadas en la parte más superficial de la mucosa y en ningún caso la traspasa. No afecta a ganglios linfáticos.Estadio I: el tumor afecta a la pared del colon o recto sin traspasar la capa muscular. No existe afectación de ganglios linfáticos.
Estadio II: el tumor ha infiltrado todas las capas de la pared del colon o recto. Puede invadir los órganos de alrededor. No se aprecia afectación ganglionar.
Estadio III: el cáncer ha invadido a los órganos más próximos y afecta a los ganglios linfáticos.
Estadio IV: el cáncer se ha diseminado afectando a órganos alejados del colon o recto como hígado, pulmón o huesos.
2.Clasificación de Astler y Coller: en esta clasificación se utilizan las letras que van desde la A hasta la D.
Estadio A: lesión limitada a la mucosa, sin afectación ganglionar.
Estadio B1: el tumor afecta a parte de la pared del colon o recto, sin atravesarla ni afectar ganglios.
Estadio B2: afecta a toda la pared sin invasión ganglionar.
Estadio C: la enfermedad puede afectar a parte o a toda la pared, con afectación ganglionar.
Estadio D: existe afectación de otros órganos alejados.
Elección del tratamiento
Una vez que se ha confirmado el diagnóstico de cáncer colorrectal y se han realizado las pruebas necesarias para conocer en qué fase está la enfermedad, se debe determinar cuál es el tratamiento más adecuado para curarla. El especialista le recomendará y explicará las posibilidades de tratamiento más adecuadas en su caso, para que una vez que haya recibido la suficiente información pueda, junto con su médico tomar una decisión.
El tratamiento del cáncer colorrectal, como ocurre en la mayoría de los tumores, es un tratamiento multidisciplinar. Distintas especialidades trabajan juntas para combinar terapias y ofrecer al paciente las mayores posibilidades de curación.
En el tratamiento del cáncer colorrectal se sigue un protocolo, es decir, un conjunto de normas y pautas (plan de tratamiento) que se establecen, basándose en la experiencia científica, para el tratamiento de dicho tumor.
Estos protocolos, que se emplean de forma generalizada en todos los hospitales, recogen las indicaciones o limitaciones de tratamiento en función de una serie de factores:- Estado general del paciente.
- Localización del tumor.
- Fase en la que se encuentra la enfermedad: infiltración en la pared del colon o recto, afectación ganglionar, afectación de órganos próximos y diseminación de la enfermedad.
El médico también tendrá en cuenta, si además del cáncer colorrectal, existen otras enfermedades importantes que puedan dificultar la realización de algún tratamiento específico. Por tanto el tratamiento propuesto por el especialista no va a ser el mismo en todos los pacientes.
Los tratamientos más frecuentemente empleados en el cáncer de colon son la cirugía, la radioterapia y la quimioterapia.
Estadio 0 (carcinoma in situ)
El tratamiento del estadio 0 (carcinoma in situ) puede incluir los siguientes tipos de cirugía:
- Escisión local o polipectomía simple.
- Resección /anastomosis. Esto se lleva a cabo cuando el tumor es demasiado grande para extirparse por escisión local.
Cáncer del colon en estadio I
El tratamiento del cáncer de colon en estadio I generalmente comprende resección /anastomosis.
Cáncer del colon en estadio II
El tratamiento del cáncer de colon en estadio II generalmente comprende los siguientes procedimientos:- Resección /anastomosis.
Cáncer del colon en estadio III
El tratamiento del cáncer de colon en estadio III puede incluir los siguientes procedimientos:- Resección /anastomosis con quimioterapia.
Cáncer del colon en estadio IV y recidivanteEl tratamiento del cáncer de colon en estadio IV y recidivante puede incluir los siguientes procedimientos:
- Resección /anastomosis (cirugía para extirpar el cáncer o derivar el tumor y unir los extremos cortados del colon).
- Cirugía para extirpar partes de otros órganos como el hígado los pulmones y los ovarios a los que el cáncer se puede haber diseminado o vuelto.
- Se puede ofrecer radioterapia o quimioterapia a algunos pacientes como terapia paliativa para aliviar los síntomas y mejorar la calidad de vida.
El tratamiento para el cáncer recurrente del colon puede incluir la escisión local.
Los tratamientos especiales para el cáncer que se ha diseminado o regresado al hígado pueden incluir los siguientes procedimientos: - Quimioterapia seguida de resección.
- Ablación por radiofrecuencia o criocirugía.
A los pacientes en los que el cáncer del colon se disemina o vuelve después del tratamiento inicial con quimioterapia, se les puede ofrecer quimioterapia adicional con un medicamento diferente o una combinación de medicamentos.
Quimioterapia
La quimioterapia es un tratamiento para el cáncer en el que se usan medicamentos para interrumpir el crecimiento de células cancerosas, ya sea mediante su destrucción o impidiendo su multiplicación. Cuando la quimioterapia se toma por boca o se inyecta en una vena o músculo, los medicamentos ingresan en la corriente sanguínea y pueden llegar a las células cancerosas de todo el cuerpo (quimioterapia sistémica). Cuando la quimioterapia se coloca directamente en la columna vertebral, un órgano o una cavidad corporal como el abdomen, los medicamentos afectan principalmente las células cancerosas de esas áreas (quimioterapia regional).
La quimioembolización de la arteria hepática se puede utilizar como tratamiento para el cáncer que se ha diseminado hasta el hígado. Esto implica la obstrucción de la arteria hepática (la arteria principal que suministra sangre al hígado) y la inyección de medicamentos anticancerosos entre el bloqueo y el hígado. Las arterias del hígado se encargan entonces de repartir los medicamentos a través del hígado. Solo una pequeña cantidad del medicamento se extiende a otras partes del cuerpo. El bloqueo puede ser temporal o permanente, dependiendo de lo que se utiliza para bloquear la arteria. El hígado continúa recibiendo un poco de sangre de la vena porta hepática, que lleva la sangre desde el estómago y el intestino.
La forma en que se administra la quimioterapia depender del tipo y el estadio del cáncer que se está tratando.
Cirugía
La cirugía suele ser el tratamiento más importante y el primero en llevarse a cabo en la mayoría de los tumores de colon.
El tipo de cirugía que se puede aplicar en el cáncer colorrectal, varía en función de su localización y de la extensión a ganglios y/u órganos vecinos.
La cirugía a nivel del colon y recto es una intervención quirúrgica mayor, por lo que es necesario el ingreso hospitalario durante un tiempo que puede variar de un enfermo a otro. Lo más habitual es que oscile entre una y dos semanas. Asimismo, es necesaria anestesia, que siempre será de tipo general.
La cirugía suele ser el principal tratamiento local para el cáncer de colon. La técnica consiste en la extirpación del segmento del colon en el que se asienta el tumor, así como un tramo de tejido normal a cada lado de la lesión y los ganglios linfáticos correspondientes. Posteriormente, se unen los extremos del colon para restablecer la continuidad del tubo digestivo y mantener su función intacta.
Generalmente, este tipo de intervención no suele provocar efectos secundarios severos y el paciente puede salir del hospital entre 5 y 7 días tras la cirugía, aunque la hospitalización y recuperación dependerán de las condiciones de salud específicas de cada enfermo.
En el caso de que sea necesario hacer una colostomía, es aconsejable que hable con el personal de enfermería encargado de realizar el cuidado de la ostomía, de tal forma que le puedan resolver las dudas.
En los casos en que exista una afectación hepática pequeña suele extirparse la zona de la metástasis.
En ocasiones, cuando la invasión local por el tumor es importante y no es posible extirparlo en su totalidad, se puede llevar a cabo una intervención con finalidad paliativa. La intervención consiste en conectar la zona previa y la posterior del tumor empleando un asa intestinal, de tal forma que las heces no tengan que pasar la zona de colon afectada por la lesión.La ostomía
La ostomía es la intervención quirúrgica que permite comunicar una víscera con el exterior. Cuando se comunica el colon con la pared abdominal se denomina colostomía. La abertura externa se llama estoma.
La colostomía puede ser temporal o permanente, siendo esta última la que con mayor frecuencia se lleva a cabo en el cáncer colorrectal. En el caso de la colostomía temporal se restablece el tránsito intestinal uniendo los extremos seccionados del colon pasado un tiempo.
La colostomía permanente se produce como consecuencia de la extirpación del ano por lo que no es posible realizar reconstrucción, quedando la colostomía de forma definitiva permitiendo la salida de heces al exterior.
La función del esfínter anal es posibilitar el control de la evacuación de las heces de manera voluntaria. Cuando es necesario extirpar el recto por un cáncer, el estoma se sitúa en la parte baja del lado izquierdo y las heces que se expulsan, tendrán una consistencia sólida y se recogerán en un sistema colector (bolsa).
Radioterapia
La radioterapia tiene un papel importante en el tratamiento del cáncer de recto, mientras que en el de colon no se emplea de forma rutinaria. Esto es debido a que la evolución de estos tumores es diferente. Mientras que el cáncer de recto tiende a reaparecer en la zona de la intervención, el cáncer de colon lo hace en otros órganos como por ejemplo en el hígado.
En el cáncer de recto se utiliza tanto la radioterapia externa como la interna, aunque la más frecuente es la externa. En cualquier caso es el oncólogo radioterapeuta quien prescribe y planifica el tratamiento con radioterapia.
La finalidad de la radioterapia varía en función del momento en que se administre:- Previa a la cirugía: el objetivo es reducir el tamaño del tumor permitiendo realizar una cirugía conservadora en determinados casos y disminuye la posibilidad de que se diseminen células durante la cirugía.
- Posterior a la cirugía: permite destruir las células tumorales que hayan podido quedar tras la intervención.
El tratamiento con radioterapia siempre es individualizado, es decir, cada enfermo tendrá su tratamiento específico y distinto al de otro paciente.Planificación del tratamiento con RT:
Antes de empezar con el tratamiento propiamente dicho, es preciso realizar una planificación o simulación del mismo. Su finalidad es determinar una serie de parámetros que variarán dependiendo del tipo, de la localización y de la extensión del tumor, así como de las características anatómicas de cada enfermo.
Durante todo el tratamiento, el paciente ha de permanecer inmóvil y mantener la misma postura. Es frecuente, que próximo a la zona del tumor se encuentren determinadas estructuras importantes como los riñones, la vejiga, el recto, las cabezas femorales. Para administrar la radiación con una precisión elevada y evitar que los tejidos sanos que rodean al tumor reciban más dosis de la tolerada, se utilizan sistemas de inmovilización muy precisos para que permitan la administración de la radiación con gran exactitud.
Habitualmente, para realizar el cálculo de la dosis que va a recibir tanto el tumor como los tejidos sanos de alrededor del mismo, es necesario realizar una tomografía de localización, cuyas imágenes se introducen en la computadora, donde se determina el volumen de tratamiento.
Antes de la realización de la tomografía se determina el sistema de inmovilización más adecuado para cada paciente según la técnica que se vaya a aplicar.
Una vez realizada la planificación, estos sistemas de fijación permiten su reproducción diaria en la sala de tratamiento.
¿Dónde se realiza el tratamiento con radioterapia?
Las habitaciones donde se realizan los tratamientos de radioterapia externa se llaman salas de radioterapia o búnkeres. Estas habitaciones poseen paredes de hormigón con un gran espesor que proporcionan un aislamiento perfecto impidiendo que la radiación salga fuera de ellas.
Mientras dura la sesión de tratamiento el paciente estará solo en el interior de la sala, pero vigilado por el personal especializado a través de un circuito de televisión y un interfono.
¿Por qué es necesario acudir todos los días?
Si se administrara toda la dosis de radiación en una única sesión se producirían daños muy serios en los tejidos. Para minimizar estos efectos secundarios, la dosis total de radiación se fracciona, repartiéndose en un número determinado de sesiones y días.
El fraccionamiento estándar consiste en administrar una sesión al día durante cinco días a la semana descansando dos, generalmente sábados y domingos. Para su administración no es necesario estar ingresado, puede acudir al hospital para el tratamiento y una vez finalizado volver a su casa.
¿Cuánto dura el tratamiento?
El tratamiento de radioterapia suele durar entre dos y siete semanas, dependiendo de la dosis que se administre y del número total de sesiones.
Diariamente, cada sesión dura sólo unos minutos (quince aproximadamente). El tiempo real de irradiación dura unos segundos.
Una vez finalizado el tratamiento diario, puede estar en contacto con otras personas, ya que no emite ningún tipo de radiactividad. Sus relaciones sociales, laborales y familiares no tienen por qué verse afectadas mientras dure el tratamiento.
Efectos secundarios:
La radioterapia, al mismo tiempo que elimina células enfermas, puede afectar a los tejidos sanos cercanos al área de tratamiento y como consecuencia aparecen efectos secundarios en la zona que ha recibido el tratamiento.
Estos efectos son difíciles de prever con exactitud, ya que dependen de múltiples factores como la zona del organismo donde se realiza el tratamiento, la dosis, el fraccionamiento y la susceptibilidad individual de cada persona. En algunos casos se producen efectos mínimos, mientras que en otros son más serios y es necesario administrar tratamiento médico para su control.
.png)
